Sulla pubblicità dei lavori:
Brambilla Michela Vittoria , Presidente ... 3
(Così rimane stabilito). ... 3
INDAGINE CONOSCITIVA SULLA SALUTE PSICOFISICA DEI MINORI
Audizione del professor Stefano Vicari, responsabile UO di Neuropsichiatria infantile del Dipartimento di Neuroscienze e Neuroriabilitazione dell'ospedale pediatrico «Bambino Gesù» di Roma, e del dottor Luigi Piccinini, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC).
Brambilla Michela Vittoria , Presidente ... 3 ,
Piccinini Luigi , Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC) ... 3
(Proiezione di un breve filmato). ... 4
Piccinini Luigi , Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC) ... 4 ,
Brambilla Michela Vittoria , Presidente ... 8 ,
Piccinini Luigi , Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC) ... 8 ,
Brambilla Michela Vittoria , Presidente ... 8 ,
Piccinini Luigi , Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC) ... 9 ,
Brambilla Michela Vittoria , Presidente ... 9 ,
Piccinini Luigi , Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC) ... 9 ,
Brambilla Michela Vittoria , Presidente ... 9 ,
Piccinini Luigi , Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post- chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC) ... 9 ,
Lupo Loredana (M5S) ... 9 ,
Piccinini Luigi , Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC) ... 10 ,
Brambilla Michela Vittoria , Presidente ... 10 ,
Vicari Stefano , responsabile UO di Neuropsichiatria infantile del Dipartimento di Neuroscienze e Neuroriabilitazione dell'ospedale pediatrico «Bambino Gesù» di Roma ... 10 ,
Brambilla Michela Vittoria , Presidente ... 17 ,
Vicari Stefano , responsabile UO di Neuropsichiatria infantile del Dipartimento di Neuroscienze e Neuroriabilitazione dell'ospedale pediatrico «Bambino Gesù» di Roma ... 17 ,
Brambilla Michela Vittoria , Presidente ... 18
ALLEGATO 1: Documentazione presentata dal dottor Luigi Piccinini ... 19
ALLEGATO 2: Documentazione presentata dal professor Stefano Vicari ... 27
PRESIDENZA DELLA PRESIDENTE
MICHELA VITTORIA BRAMBILLA
La seduta comincia alle 14.05.
(La Commissione approva il processo verbale della seduta precedente).
Sulla pubblicità dei lavori.
PRESIDENTE. Avverto che, se non vi sono obiezioni, la pubblicità dei lavori della seduta odierna sarà assicurata anche attraverso impianti audiovisivi a circuito chiuso.
(Così rimane stabilito).
Audizione del professor Stefano Vicari, responsabile UO di Neuropsichiatria infantile del Dipartimento di Neuroscienze e Neuroriabilitazione dell'ospedale pediatrico «Bambino Gesù» di Roma, e del dottor Luigi Piccinini, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC).
PRESIDENTE. L'ordine del giorno reca, nell'ambito dell'indagine conoscitiva sulla tutela della salute psicofisica dei minori, l'audizione del professor Stefano Vicari, responsabile UO di Neuropsichiatria infantile del Dipartimento di Neuroscienze e Neuroriabilitazione dell'ospedale pediatrico «Bambino Gesù» di Roma, e del dottor Luigi Piccinini, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC).
Lascio quindi la parola al dottor Luigi Piccinini.
LUIGI PICCININI, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC). Grazie ancora per l'invito, che ho accolto con molto piacere. Per approfondire gli aspetti della disabilità dei bambini di cui mi occupo nel mio istituto, vorrei cominciare presentandovi quali attività svolgiamo, per inquadrare meglio il problema. Inizio con questa frase: il paziente non è un caso tra gli altri, ma è un soggetto che ha valore in sé, qualunque sia la sua patologia. Questo ci serve per trattare il minore e il bambino malato innanzitutto come persona.
Io sono fisiatra presso l'Istituto scientifico Medea, che fa parte dell'Associazione «La nostra famiglia», che ha una storia molto lunga, perché ormai sono passati più di 70 anni da quando i primi bambini sono stati accolti presso l'associazione, che oggi ha una diffusione abbastanza capillare sul territorio nazionale, e delle sedi anche in Paesi in via di sviluppo, e sta continuando ad espandersi; quindi cerchiamo di diffondere la nostra esperienza e il nostro know how in ambito riabilitativo per coprire ancora di più il territorio nazionale.
L'associazione ha quindi una lunga ed accreditata esperienza nell'ambito della disabilità nell'età evolutiva, è stato il primo istituto di riabilitazione convenzionato per la riabilitazione infantile, ha una vasta rete di strutture di riabilitazione extraospedaliere, Pag. 4 con 29 sedi in Italia, 2.100 operatori, e ogni anno vengono seguiti circa 30.000 pazienti.
Vedete la diffusione dei centri de «La nostra famiglia» sia come istituti scientifici che come centri ambulatoriali, infatti l'Istituto scientifico Medea è una struttura sanitaria ad alta specializzazione ed è la sezione scientifica dell'Associazione «La nostra famiglia» e costituisce un centro unificato di servizi e di ricerca.
Attualmente abbiamo 102 posti letto per ricovero ordinario, 13 per day hospital, 55 per macro attività ambulatoriale complessa. L'anno scorso abbiamo totalizzato un numero di giornate di ricovero di 32.213 e 2.054 di day hospital, abbiamo seguito 2.483 bambini ricoverati da tutte le regioni d'Italia; il nostro bacino di utenza, pur essendo il principale centro dell'istituto localizzato in Lombardia, raccoglie bambini da tutto il Paese, molto frequentemente anche dal sud (Sicilia, Campania e Calabria).
Se mi concedete due minuti, vorrei farvi vedere un breve video per fare una carrellata sulle attività dell'istituto scientifico, in modo che poi approfondiamo e scendiamo nei dettagli del problema della disabilità motoria in età evolutiva.
(Proiezione di un breve filmato).
LUIGI PICCININI, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC). Stiamo parlando di bambini affetti da vari tipi di patologie, che possono colpire il sistema nervoso centrale oppure l'apparato scheletrico. In particolare, le cerebrolesioni congenite sono delle lesioni a livello del sistema nervoso centrale avvenute prima della nascita, al momento della nascita o immediatamente dopo il parto; cerebrolesioni acquisite sono invece tutte quelle lesioni del sistema nervoso che avvengono dopo la nascita per vari motivi, per esempio traumi cranici, neoplasie cerebrali, patologie vascolari.
Altre cause di disabilità possono essere delle gravi deformità scheletriche, in particolari patologie anche rare del sistema scheletrico come l'osteogenesi imperfetta, e molto spesso seguiamo bambini provenienti da terapie intensive neonatali, bambini con grave prematurità e quindi con grave sofferenza del sistema nervoso centrale.
Dobbiamo ricordare che le paralisi cerebrali infantili sono la causa più comune di disabilità neurologica dell'infanzia, infatti parliamo di una prevalenza di 2,36 per 1.000 bambini nati vivi. L'aspetto più evidente è sicuramente la compromissione motoria, perché i bambini hanno difficoltà a sviluppare degli schemi motori corretti, a stare in piedi, a camminare, a muovere le mani, a manipolare, ad afferrare, ma non dobbiamo dimenticare che associate alla compromissione motoria ci sono molto spesso, se non sempre, delle disfunzioni cognitive. L'associazione di questi due problemi, compromissione motoria e disfunzione cognitiva, porta a un'alterazione del livello di attività e partecipazione del bambino con paralisi cerebrale all'interno della comunità.
Questo è il motivo per cui la presa in carico di un bambino con lesione neurologica, che sia congenita o acquisita, diventa un problema molto complesso. Al centro abbiamo il bambino persona disabile e la sua famiglia, ma intorno a questo nucleo, bambino e famiglia, ruotano tutti gli altri aspetti, quindi il tema dei servizi sociali, il servizio educativo, domestico, l'ambiente, l'ambiente sanitario, trasporti, lavoro, formazione, per cui il riabilitatore dovrebbe essere un po’ il regista della riabilitazione del bambino, perché dovrà gestire (anche se non in prima persona, ma almeno far gestire) tutti gli aspetti che coinvolgeranno la partecipazione sociale del bambino con disabilità.
Nel 2000 è stato pubblicato il «Manifesto per la riabilitazione del bambino», redatto dal Gruppo italiano per la paralisi cerebrale infantile, dove si dice che «la riabilitazione è un processo complesso, teso a promuovere nel bambino e nella sua famiglia la migliore qualità di vita possibile Pag. 5con azioni dirette e indirette, e si interessa dell'individuo nella globalità fisica, mentale, affettiva, comunicativa e relazionale», quindi parliamo di carattere olistico; non può esistere una riabilitazione parcellizzata del bambino, ma dobbiamo considerarlo nella sua globalità, coinvolgendo il contesto familiare, sociale e ambientale.
Bisogna quindi creare un progetto riabilitativo che prenda in considerazione tutti questi aspetti negli ambiti della rieducazione, dell'assistenza e dell'educazione. In particolare, la rieducazione è di competenza del personale sanitario e rappresenta un processo discontinuo e limitato nel tempo, che deve necessariamente concludersi quando, in relazione alle conoscenze e alla letteratura internazionale, per un tempo ragionevole non si verifichino cambiamenti significativi.
Qui parliamo del concetto di modificabilità, perché non è vero che la riabilitazione deve essere continuata per tutta la vita, bisogna continuarla fin quando c'è una possibilità anche minima di recupero e di modificabilità di alcune funzioni. Spesso la terapia riabilitativa viene considerata non una terapia medica, ma una terapia consolatoria, un po'di fisioterapia non si nega a nessuno, i genitori la chiedono sempre e quindi perché non dargliela?
In realtà adesso viviamo nell'epoca dell’evidence based medicine, per cui dobbiamo essere sicuri che quanto facciamo dia effettivamente risultati, quindi valutare attentamente l’outcome, innanzitutto definendo i bisogni di quel bambino, quali sono le aree di intervento, l'oggetto dell'intervento, gli obiettivi, i limiti e le variabili del cambiamento potenziale, e stabilire delle misure di outcome per la verifica, per capire se alla fine del trattamento si sia raggiunto l'obiettivo prefissato.
Distinguiamo in questi problemi neurologici tre tipi di danno: il danno primario, che è la lesione neurologica in sé, che può essere causata da elementi differenti ed essere parzialmente reversibile, fisso o progressivo; il danno secondario, che è una conseguenza a carico di sistemi dipendenti dalla lesione, quindi possiamo avere una perdita o una mancata acquisizione di abilità; il danno terziario, che è tutto quell'insieme di complicanze a carico di altri apparati.
Per poter parlare di riabilitazione e perché la riabilitazione abbia un senso deve agire su una potenzialità di cambiamento. Abbiamo all'inizio il danno che provoca disabilità, che può causare un handicap, quindi la riabilitazione agisce sulla disabilità e sull’handicap e sul danno secondario, cercando di prevenire, se possibile, il terziario, e può agire con obiettivi ben precisi in tutte le fasi della malattia, ma deve agire su substrati ancora reversibili o su funzioni che possono essere ancora modificabili.
La riabilitazione infantile e dell'adulto sono diverse. Nel caso di un paziente adulto che abbia avuto uno stroke, un ictus, noi dobbiamo rieducarlo a recuperare uno schema motorio, un movimento, una funzione, che il suo sistema nervoso aveva già memorizzato; per il bambino invece parliamo di un sistema nervoso quasi vergine, per cui dobbiamo insegnargli ex novo uno schema motorio, un movimento, una funzione, quindi dobbiamo seguirlo nell'apprendimento.
Le malattie del sistema nervoso centrale possono coinvolgere il bambino, ma anche l'adulto, e abbiamo detto che le paralisi cerebrali infantili sono la principale patologia nell'ambito neurologico del bambino, possono esserci poi cerebrolesioni acquisite, lesioni midollari, malattie demielinizzanti, fino ad arrivare all'adulto con il Parkinson, malattie neuromuscolari e malattie del sistema nervoso periferico.
Visto che la presa in carico è molto complessa e gli ambiti su cui lavorare sono molti, anche il team riabilitativo deve essere composto da tante figure. A me piace, per problemi narcisistici miei, pensare che il fisiatra sia il regista di questo team riabilitativo, di questa presa in carico, ma esistono anche altre figure non meno importanti, quali il neurologo, il neuropsichiatra, il neuroradiologo, l'ortopedico e il pediatra. La figura del pediatra a sua volta può consistere di tanti sottotipi, cioè il gastroenterologo, lo pneumologo, il cardiologo e l'oculista. Pag. 6
Nel team riabilitativo il personale non medico a sua volta deve essere molto variegato, quindi parliamo del fisioterapista, ma anche del terapista della neuropsicomotricità dell'età evolutiva, del terapista occupazionale, del logopedista per problemi di linguaggio, di alimentazione e di deglutizione, del tecnico ortopedico.
Quali sono i momenti critici della presa in carico del bambino con lesione neurologica? La diagnosi, la valutazione e l'ipotesi di potenzialità, la prognosi, quindi fin dove posso arrivare considerando la lesione che quel sistema nervoso ha avuto, la terapia, prendendo in considerazione l'interfaccia con l’équipe terapeutica – ci deve essere un continuo scambio di informazioni non soltanto con l’équipe dell'ospedale – dove il fisiatra e lo psichiatra lavorano, ma anche sul territorio, la scuola si interfaccia con l’équipe educativa, quindi la riabilitazione non deve limitarsi a un momento intraospedaliero, ma deve varcare la soglia dell'ospedale, del centro di riabilitazione e andare sul territorio, dove il bambino vive per la maggior parte del tempo.
Siccome l'encefalo è la sede di una quantità di funzioni importantissime, una lesione a livello del sistema nervoso centrale può causare numerose alterazioni, che possono essere causate dalla stessa lesione oppure essere conseguenze secondarie. Quali sono i problemi spesso associati al problema motorio? Turbe sensitive della sensibilità superficiale e profonda, sensoriali, problemi visivi, problemi uditivi, del linguaggio, disturbi neuropsicologici, cognitivi, emotivo-relazionali, epilessia, quindi i problemi vanno molto al di là del problema motorio in senso stretto.
Altri apparati coinvolti possono essere l'apparato respiratorio, cardiocircolatorio, gastroenterico. Ricordiamo che il bambino con una paralisi cerebrale infantile di tipo grave passa la maggior parte del tempo seduto, immobilizzato o a letto, per cui gli apparati respiratorio e cardiocircolatorio vanno in sofferenza e quindi possono portare a dei problemi internistici non indifferenti.
Per quanto riguarda questi fattori, dobbiamo considerare le funzioni vitali, la postura, e quindi prevenire o rallentare l'evoluzione verso la deformità, e la comunicazione. Le funzioni vitali sono prevalentemente la respirazione e l'alimentazione, e posso sostenerle nel caso siano parzialmente presenti, oppure vicariarle completamente quando una di queste due funzioni venga a mancare del tutto.
Le deformità. Dobbiamo tenere presente che, mentre l'apparato scheletrico cresce perché è geneticamente programmato per crescere – quindi il bambino cresce anche se sta a letto dalla mattina alla sera – il muscolo cresce prevalentemente per stretching, per cui il bambino che sta seduto la maggior parte del tempo e non sta in piedi va spesso incontro a deformità, a retrazioni muscolo-tendinee. La postura è importantissima perché riesce a prevenire o comunque a rallentare l'evoluzione verso deformità muscolo-scheletriche, quindi sia a livello di correzione, di contenimento e riduzione del dolore bisogna insegnare al genitore o comunque al caregiver come toccare il bambino, come prenderlo in braccio, come dargli da mangiare.
Veniamo all'aspetto motorio in senso stretto. Con un grafico possiamo capire come, a seconda dell'età del bambino e della gravità, ci siano differenti tecniche di differenti metodologie che devono essere applicate per rallentare l'eventuale evoluzione peggiorativa del quadro motorio o comunque per migliorare le funzioni motorie. Si parla di terapia riabilitativa, fisioterapia, riduzione della spasticità, di correggere le disfunzioni del braccio di leva, ossia tutte le anomalie di torsione delle ossa dovute a questa anomalia posturale, e dopo una certa età più che altro parliamo di mantenimento dei miglioramenti ottenuti durante gli anni precedenti.
Per quanto riguarda il movimento, dobbiamo avere delle scale valutative, delle scale di outcome che diano valore al trattamento che si sta facendo e ci diano un'idea di come stia andando il bambino e di che effetto abbia avuto dal trattamento riabilitativo.
Uno degli strumenti che utilizziamo più frequentemente è la GaitAnalysis, l'esame Pag. 7computerizzato del cammino, che ci permette di quantificare obiettivamente i problemi motori, articolari, di cinematica e cinetica, in modo da inquadrare bene il problema, trattarlo in maniera più focalizzata e nel tempo valutare l’outcome, l'evoluzione del quadro.
Altro problema è la comunicazione. Negli Stati Uniti il primo obiettivo del riabilitatore è favorire la comunicazione del bambino, che ha bisogno di segnalare i propri bisogni, di accedere a un computer, quindi bisogna individuare uno strumento informatico che il bambino sia in grado di manovrare in autonomia e gli permetta di interagire in ambiente scolastico, familiare, con gli amici.
Ultimo ma non ultimo, i trattamenti robotizzati, che adesso sono diventati di moda (è brutto dirlo, però è così): ce ne sono molti a disposizione sia per la riabilitazione robotizzata del cammino, sia per la riabilitazione dell'arto superiore, sia per il trattamento riabilitativo in realtà virtuale.
Tutto questo, che ha molto successo e piace molto sia alle famiglie che al bambino, che risulta molto più coinvolto nel trattamento riabilitativo, deve essere considerato non come un'alternativa al trattamento riabilitativo classico, ma come un'integrazione. A me piace fare la distinzione fra l'azione e il gesto: l'azione è il movimento che anche una macchina può fare, il gesto è l'azione rivestita di tutto il contesto psicologico che solo la persona, il riabilitatore può dare al bambino e alla sua famiglia.
Anche qui, funziona o non funziona? Dobbiamo dimostrare che effettivamente dà dei risultati, e in questo caso la risonanza magnetica funzionale ci fornisce delle informazioni sull’outcome di questi trattamenti, perché con questo esame si riaccendono alcune aree del sistema nervoso centrale che prima del trattamento erano spente, quindi questo ci dà speranza nell'implementazione di questi strumenti e nel maggiore utilizzo di questa strumentazione ad alta tecnologia, tenendo presente che qualsiasi trattamento riabilitativo, anche quello robotizzato, non va chiuso nel box di fisioterapia, ma deve essere impostato un trattamento cosiddetto «ecologico».
Il bambino infatti non vive in ospedale, non vive nel box di fisioterapia, quindi l'obiettivo deve essere quello di aiutare il paziente a raggiungere miglioramenti nella partecipazione nel mondo reale, superando, minimizzando e adattandosi alle barriere ambientali.
È importante lo schema recentemente pubblicato su una rivista scientifica che indica i trattamenti efficaci per quanto riguarda la riabilitazione pediatrica, quelli di dubbia efficacia e quelli che hanno scarsa efficacia. In alto vediamo i trattamenti con efficacia certa, e l'alta tecnologia robotizzata risulta nel quadrante superiore, quindi probabilmente efficace, ma necessita ancora di dimostrazioni obiettive di efficacia.
Questo schema è molto importante perché i genitori spesso si entusiasmano molto per metodiche riabilitative che hanno sentito citare da amici o da conoscenti oppure visto su internet. Noi cerchiamo sempre di ricondurre i trattamenti a questo schema, in modo da proporre trattamenti sulla cui efficacia la letteratura ci conforti.
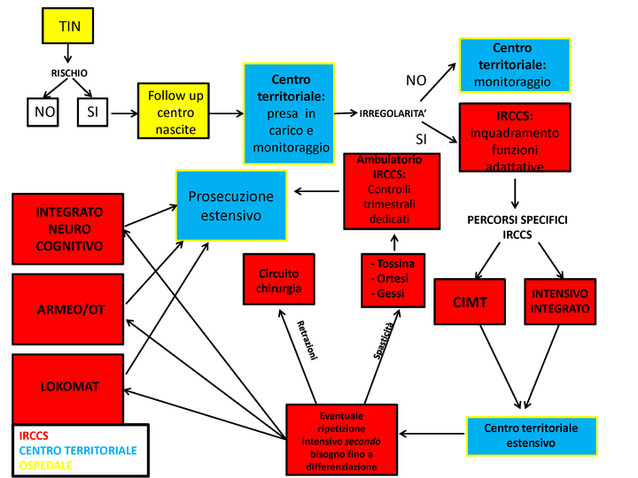
Ultimo elemento, l'interazione con il territorio. Spesso facciamo negli ospedali e nei centri di riabilitazione dei trattamenti bellissimi e integrati (riabilitativo del motorio, cognitivo, neuropsicologico), ma poi rimandiamo sul territorio dove si fa ben poco per scarsa formazione del personale o per problemi economici delle ASL, per cui rischiamo che tutto quello che abbiamo creato con un trattamento di riabilitazione intensivo vada perduto, perché sul territorio non fanno niente di tutto ciò.
Questo è importante perché l'obiettivo del riabilitatore non è creare una gabbia dorata, un'eccellenza focalizzata nel suo ospedale, ma esportare il know how e le competenze anche sul territorio, quindi – partendo da una terapia intensiva neonatale dove si possono evidenziare dei pazienti a rischio – prendere in carico immediatamente il bambino con dei trattamenti riabilitativi, per prevenire o rallentare l'evoluzione verso eventuali peggioramenti, dopo di che individuare dei trattamenti specifici, che siano per il paziente Pag. 8 emiplegico, per il trattamento della spasticità, la chirurgia, ma che poi debbano essere continuamente rimandati sul territorio per proseguire il trattamento in regime estensivo e non più intensivo.
Creando questa interazione virtuosa tra ospedali, centri di riabilitazione e territorio, possiamo garantire al bambino una presa in carico riabilitativa veramente efficace.
In conclusione, possiamo dire che i compiti del riabilitatore sono: definire il prodotto finale in termini di obiettivi di trattamento; identificare i problemi del paziente sia immediati che futuri, perché parliamo di una persona in crescita; analizzare gli effetti della crescita sui problemi con e senza trattamento proposto; considerare altri trattamenti, compreso il non trattamento (non è obbligatorio fare qualcosa a tutti i costi) e, ultimo ma non ultimo, trattare tutto il bambino, non una parte, e – meglio ancora – trattare tutta la famiglia e tutto l'ambiente dove il bambino vive.
PRESIDENTE. Prima di passare la parola al collega, vorrei fare una domanda. Voi evidenziate in questo video la situazione di disagio che si crea quando i pazienti che escono dalla vostra struttura vengono presi in carico dai vari servizi sanitari.
Dovendo noi definire una proposta normativa e quindi anche nuovi livelli essenziali per le prestazioni sanitarie con il Ministero della salute e modificare l'attuale regime per i minori disabili, nel prosieguo negli anni come crede che il sistema sanitario dovrebbe modificarsi in termini concreti, quindi di quante sedute di riabilitazione motoria alla settimana un piccolo paziente dovrebbe poter godere, di che durata, quale metodo dovrebbe essere seguito? Lei è fisiatra, quindi immagino che sia entrato in contatto con tutti i diversi metodi e, se dovesse indicarci una ricetta, – quello che servirebbe idealmente, che non è detto che si possa attuare dal nord al sud dell'Italia, ma intanto sarebbe importante focalizzare cosa serve dopo – quando esco dalla struttura di Bosisio Parini per i cinque anni successivi, perché le potenzialità siano colte al meglio cosa dovremmo fare?
LUIGI PICCININI, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC). Innanzitutto esistono delle linee guida nazionali per le paralisi cerebrali infantili che dovrebbero essere diffuse in maniera più capillare, perché dobbiamo parlare tutti la stessa lingua. In alcune strutture riabilitative del sud si punta molto sulla quantità e non sulla qualità, per cui ci sono bambini già grandi, con potenzialità di cambiamento ridotte al minimo, che fanno sei trattamenti alla settimana, cosa da noi impensabile anche per un bambino piccolo.
La formazione del personale e la conoscenza capillare delle linee guida per le paralisi cerebrali infantili può quindi essere il primo passo, perché esistono le teorie del cancello: se so che oltre una certa età nel bambino con paralisi cerebrale infantile non posso più investire per l'acquisizione del cammino, se il bambino non cammina a 7-8 anni, è inutile che io faccia un programma riabilitativo individualizzato con l'obiettivo di far camminare il bambino, perché non ha senso.
Non lo diciamo noi, lo dicono la letteratura e le linee guida delle paralisi cerebrali infantili, quindi la formazione è sicuramente importante; a questo si aggiungono la diffusione capillare delle linee guida e lo scambio di informazioni, eventualmente anche con la realizzazione di un controllo capillare in telemedicina, grazie al quale avere il controllo costante dell'istituto scientifico di riferimento per capire cosa cambiare e quale sia l'evoluzione del bambino. Già questo sarebbe un buon punto di partenza.
PRESIDENTE. Il discorso della robotica è un aspetto nuovo, di cui non ci siamo ancora occupati nel dettaglio, quindi cosa fanno esattamente queste macchine? Può essere riprodotto a casa oppure è un trattamento che può essere fatto solo da voi? Quali modifiche apporta questa tecnica, se lei dovesse spiegarcelo nel dettaglio, per gli arti superiori e inferiori?
Pag. 9 LUIGI PICCININI, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC). Parliamo per esempio della riabilitazione robotizzata del cammino, il Lokomat. Distinguiamo le lesioni cerebrali congenite e acquisite, perché nelle acquisite i risultati sono molto migliori dal momento che, come dicevo all'inizio, il bambino deve recuperare uno schema motorio che in realtà ha già in testa, per cui è facilitato.
Nel bambino con paralisi cerebrale infantile dobbiamo ridimensionare gli obiettivi, nel senso che il genitore spesso vede il Lokomat come «mio figlio imparerà a camminare», mentre il trattamento serve per migliorare alcuni parametri cinetici del cammino, per cui voglio lavorare sull'aumento della lunghezza del passo, voglio lavorare sulla simmetrizzazione del cammino tra passo destro e passo sinistro; bisogna quindi chiarire gli obiettivi in maniera dettagliata, in modo da non creare false aspettative del genitore, ma anche avere poi dei riscontri che mi dicano che il trattamento ha avuto effetto, io volevo allungare il passo destro e ho allungato il passo destro.
Il trattamento per l'arto superiore va sempre integrato con altri trattamenti, quindi non possiamo mai fare un trattamento robotizzato dell'arto superiore fine a se stesso, isolato, perché il gesto, la manualità, la prensione, l'avvicinamento rientrano in un processo cognitivo molto più ampio, per cui facciamo sempre dei pacchetti di trattamenti riabilitativi intensivi, associando la robotica dell'arto superiore con un trattamento di terapia occupazionale. Un conto è sviluppare un movimento particolare del braccio, un conto è applicarlo nella realtà. Io imparo il movimento di prono-supinazione dell'avambraccio, ma come posso applicarlo nella realtà, quale schema motorio posso realizzare lavorando anche sul cognitivo?
È quindi importante vedere la robotica non come sostitutiva di un trattamento, ma come integrazione, un tassello in più nel progetto riabilitativo del bambino.
PRESIDENTE. Ma questi trattamenti sono anche per disturbi dell'equilibrio?
LUIGI PICCININI, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC). Sì, l'ultimo esempio che abbiamo visto, cioè il trattamento riabilitativo in realtà virtuale, che è come se fosse un grosso videogioco, per cui il bambino cammina su un tapis roulant e interagisce spostando il carico, aumentando la velocità e coordinando il passo con movimenti particolari degli arti superiori, riesce a lavorare molto sull'equilibrio, sulla simmetrizzazione del passo, del carico. Nel bambino che ha disturbi a livello del cervelletto, quindi atassia, disturbi dell'equilibrio, otteniamo ottimi risultati con la realtà virtuale.
PRESIDENTE. Però deve già camminare per ottenere questo trattamento.
LUIGI PICCININI, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post- chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC). Sì.
LOREDANA LUPO. Volevo farle qualche domanda perché lei ha detto che vi occupate di circa 2.483 bambini di tutta Italia e che parecchi sono del sud. Questa necessità è legata al fatto che il vostro polo ha delle peculiarità che al sud non sono presenti o al sud c'è una carenza di qualsiasi tipo di struttura che possa occuparsi di queste problematiche?
Un'altra domanda è legata ai danni psicomotori o neurologici che avete riscontrato in questi anni. Avete notato un aumento di questa tipologia di danno e a cosa l'attribuite? Sempre in relazione al fatto che molti bambini provengono dal sud, nell'atto in cui andate a rapportarvi con le realtà locali che non sono preparate, che Pag. 10tipo di canali utilizzate per riuscire a far attuare l'attività con il territorio e le scuole?
Lei diceva che sarebbe fondamentale un monitoraggio che porti a un reindirizzamento dell'azione da svolgere sul paziente per diffondere le linee guida nazionali, quindi parlare la stessa lingua. Con quale altro meccanismo si può incidere per aiutarli sui territori in questo senso?
LUIGI PICCININI, Medico chirurgo specialista in Medicina fisica e riabilitazione, Responsabile U.O.C. Riabilitazione funzionale, nonché Responsabile U.O.S. Riabilitazione pediatrica post-chirurgica presso l'Istituto scientifico «E. Medea» – Bosisio Parini (LC). La prima domanda: un po’ e un po’, nel senso che sicuramente abbiamo degli strumenti che non è pensabile abbiano tutti i centri in Italia, perché sono strumenti molto costosi, molto particolari, forniti con dei fondi di ricerca, per cui è impensabile che tutto quello che c'è nel nostro istituto ci sia in tutta Italia, però dall'altra parte c'è sicuramente una scarsa preparazione in molti centri del sud, soprattutto per quanto riguarda alcune patologie.
Per quanto riguarda la chirurgia ortopedica, per esempio, ci appoggiamo a strutture chirurgiche della Lombardia, ma il trattamento post-chirurgico spesso spaventa il centro di riabilitazione territoriale lontano da noi e gli stessi medici dei centri territoriali preferiscono inviarli da noi, perché abbiamo sicuramente più esperienza, riusciamo ad avere un rapporto più diretto con l'ortopedico inviante e con il chirurgo, vengono seguiti meglio e il percorso riabilitativo post-chirurgico è più sicuro.
Quando il paziente viene dimesso (facciamo l'esempio del bambino con paralisi cerebrale operato da un chirurgo ortopedico) viene da noi per una post-chirurgia intensiva e poi deve tornare sul suo territorio, quindi diamo un programma riabilitativo, un progetto con delle scadenze, dei controlli periodici, per cui il bambino deve tornare almeno due volte l'anno per una verifica con il fisiatra, con il chirurgo ortopedico; ma cosa si può fare nella pratica per migliorare questo follow up, questo seguire il bambino in maniera più vicina?
Io mi sto organizzando creando delle convenzioni tra il mio ospedale e altri ospedali del sud, in modo da vedere regolarmente i bambini senza farli venire avanti e indietro, perché diventa faticoso per il bambino e dispendioso per le famiglie muoversi in due o tre in aereo o in treno, per cui, se riuscissimo a creare delle convenzioni tra il nostro ospedale i vari centri capillarmente diffusi nel territorio, si potrebbe creare un circolo virtuoso e seguire in maniera più capillare il bambino.
Per quanto riguarda la seconda domanda, sicuramente c'è stato un incremento delle patologie conseguenti a incidenti stradali, quindi i traumi cranici e le lesioni del sistema nervoso dovuti a incidenti della strada sono in aumento.
Relativamente alle paralisi cerebrali infantili, ci si aspetterebbe che migliorando la tecnologia, l'esperienza, il know how della pediatria e della terapia intensiva neonatale, queste si riducano, ma non è così, perché adesso i neonatologi salvano bambini prematuri molto piccoli, cosa che prima non succedeva, quindi sopravvivono, però con danni che possono essere anche permanenti. Questo è il motivo per cui non c'è una riduzione significativa del numero delle paralisi cerebrali.
PRESIDENTE. Darei ora a parola al professor Vicari, responsabile dell'Unità operativa di Neuropsichiatria infantile del Dipartimento di Neuroscienze e Neuroriabilitazione dell'Ospedale pediatrico «Bambino Gesù» di Roma.
STEFANO VICARI, responsabile UO di Neuropsichiatria infantile del Dipartimento di Neuroscienze e Neuroriabilitazione dell'ospedale pediatrico «Bambino Gesù» di Roma. Grazie, presidente, per l'invito che mi offre l'opportunità preziosissima di raccontarvi lo stato dell'arte sulla salute mentale nel nostro Paese.
La presidente, nella presentazione di questa giornata, chiedeva se avessimo la sensazione che ci sia una situazione di carenza sul territorio nazionale dei servizi offerti a favore della salute psicofisica dei minori; non vi sfuggirà che la situazione è Pag. 11a macchia di leopardo, esistono regioni particolarmente virtuose e regioni in cui invece il problema viene affrontato ancora in modo molto lacunoso, e questo determina una serie di viaggi che le famiglie sono costrette a fare, spostandosi dalla zona di residenza ai centri di cura considerati più adeguati e idonei.
Questo ovviamente costituisce un grave problema, non solo in termini di sacrifici per le famiglie, ma nell'efficienza dei percorsi di cura, che invece devono essere assolutamente ancorati al territorio dove il minore vive.
Parlare di salute (in particolare di salute mentale) è un tema di grande interesse, quindi credo che questa Commissione abbia colto l'urgenza di un argomento che viene riportato all'onore delle cronache dagli episodi che registriamo di casi di malattia mentale crescente tra le generazioni più giovani, non solo tra gli adolescenti, come forse verrebbe da pensare, ma anche sempre più nei bambini.
Io dirigo un'unità operativa di neuropsichiatria al Bambin Gesù, che per la sua caratteristica di extraterritorialità ha un'accoglienza non solo nazionale, ma anche internazionale, e devo dire che sempre più arrivano bambini prepuberi con gravi disturbi mentali, ad esempio con forme di anoressia particolarmente gravi, con storie di tentativi di suicidio già all'età di 10 anni.
Questo rappresenta un'emergenza misconosciuta, di cui non si parla perché è un argomento certamente molto difficile. Immaginando questo incontro, avevo pensato di partire da alcuni stereotipi, che credo siano vivi anche tra di voi (perdonatemi la provocazione). Intanto c'è l'idea piuttosto diffusa che la malattia mentale, psichiatrica (parlo proprio di quelli che pensano di essere Napoleone) non sia una cosa che riguardi l'età evolutiva (età evolutiva vuol dire dalla nascita fino al compimento della maggiore età), ma gli adulti.
Qualora le malattie mentali fossero caratteristica dell'età evolutiva, sono pronto a scommettere che confinereste a pochi, singoli casi questo tipo di realtà, cioè le malattie mentali: ammesso che ci siano, sono comunque molto rare.
Qual è la causa di questi disturbi? Se un bambino è un po’ strano, triste, forse è perché i genitori sono separati, c'è una famiglia sbandata e un ambiente sbagliato, le cattive amicizie sono sempre la causa di qualunque disturbo mentale, e poi in fondo per far star bene questi bambini ci vuole solo un po’ d'amore, basta volergli bene e le cose si risolvono! Questo è un pensiero molto diffuso, perdonate se mi permetto di fare dell'ironia, ma è quello che spesso professionisti anche molto seri e molti medici che non si occupano di questi disturbi sono portati a pensare.
Vi fornisco qualche dato, tratto dal documento da un istituto particolarmente prestigioso negli Stati Uniti; non sono dati legati alle attività di case farmaceutiche, che possono essere sospettate di gonfiare alcuni numeri per ovvi motivi di mercato.
Abbiamo una tabella che mostra la prevalenza pesata, cioè è stata intervistata, valutata e visitata una quantità piuttosto consistente di minori (tra i 3 e i 17 anni); il dato si riferisce a 5.246.000 ragazzi negli Stati Uniti. In questa popolazione è stata trovata una prevalenza relativa alla popolazione studiata dell'8,4 per cento di Disturbo da deficit di attenzione iperattività (ADHD), che è uno dei fattori che predicono maggiormente il consumo di sostanze in adolescenza, fino a un disturbo antisociale di personalità.
Per quanto riguarda i disturbi del comportamento, questa prevalenza pesata su 2,8 milioni di minori sempre tra i 3 e i 17 anni parla di un 4,6 per cento (questi sono numeri da epidemia). Rispetto al disturbo dello spettro autistico, ormai siamo oltre l'1 per cento, e come sapete, il 2 aprile è la Giornata mondiale di sensibilizzazione (mi piace ricordarlo in questo contesto così prestigioso) sui temi dell'autismo, laddove l'autismo è la causa di disabilità psichica più frequente al mondo.
La depressione, che pensiamo riguardi soltanto signore di una certa età, in questo campione di più di 3 milioni di bambini riguarda circa il 12 per cento dei minori; la stima è che in Italia l'8 per cento degli adolescenti soffra di depressione: il suicidio è la seconda causa di morte tra i 10 e i 25 Pag. 12anni in questo Paese, la prima è rappresentata dagli incidenti stradali, spesso legati comunque a condotte particolarmente pericolose, quindi dovuti a un disturbi mentali.
L'ultimo dato riguarda l'ansia, e siamo intorno al 5 per cento. Ovviamente molti di questi dati si sovrappongono nello stesso bambino, per questo il totale della popolazione affetta è sempre più basso della somma di ogni singolo disturbo, perché ci sono bambini e ragazzi che presentano un fenomeno di comorbilità, ossia più disturbi contemporaneamente.
Questi erano i dati del National Institutes of Health (NIH); questi altri sono i dati dell'Organizzazione mondiale della sanità, che dice che tra il 7 e il 10 per cento di bambini e di adolescenti è esposto a rischio di malattia psichiatrica, cioè ha un disturbo psichiatrico. Anche qui non parliamo di bambini difficili, ma di bambini che hanno un disturbo psichiatrico.
Questo è l'altro dato che vorrei sottolineare, visto che avete responsabilità di politica sanitaria: un adulto psichiatrico ha il 75 per cento di probabilità di essere stato un bambino e un adolescente psichiatrico, perché gran parte dei disturbi mentali (quando faccio lezione o vado ai convegni dico che siamo fuori da questo rischio, ci aspetta solo Alzheimer a braccia aperte, la malattia mentale ormai l'abbiamo superata) ha un picco di incidenza intorno ai 14-25 anni, la fascia d'età più critica.
Il paradosso non solo in questo Paese, ma in molti altri, è però che abbiamo strutture per adulti che rispondono alla domanda per i disturbi psichiatrici dell'adulto, i famosi CSM o DSM nelle diverse regioni, più o meno sono in grado di accogliere tutti i pazienti psichiatrici; per l'età evolutiva, cioè quando cominciano questi disturbi, l'offerta è molto più bassa della domanda. Abbiamo quindi un sistema sanitario pronto ad accogliere i cronici, ma non a cogliere le emergenze: è come se avessimo una clinica dedicata al diabete in cui respingiamo chi presenta le prime forme della malattia, ma accogliamo invece chi ormai ha i segni cronici del disturbo.
In un grafico potete vedere lo stesso dato che vi ho riportato, ossia quando cominciano i diversi disturbi psichiatrici: i disturbi del comportamento iniziano tra i 5 e i 15 anni, è proprio l'infanzia, non la primissima infanzia, ma il disturbo oppositivo provocatorio, di cui oggi si parla molto, è un elemento che troviamo già in bambini in età prescolare. Il disturbo da uso di sostanze è tipico dell'adolescenza, ma questo è un dato più atteso; i disturbi d'ansia e le fobie specifiche, ad esempio i bambini che non si separano dai genitori, non vogliono andare a scuola (io registro moltissime forme di abbandono scolastico per forme d'ansia, cioè bambini che non vogliono più uscire di casa e che hanno paura ad affrontare la scuola).
I disturbi dell'umore sono il dato tipico dell'adolescenza, e abbiamo la schizofrenia, il disturbo psichiatrico a più alta forma di invalidità, quindi a più alto costo sociale e assistenziale, il cui esordio è nella fascia d'età tra i 12 e i 22 anni. Siccome l'esordio schizofrenico, l'esordio psicotico è condizione obbligatoria di ricovero, noi ormai ricoveriamo anche bambini di 10-11 anni.
Questo è un altro modo per vedere lo stesso dato, cioè qual è la causa più frequente per cui passiamo dei giorni da malati. Nella nostra vita quanti giorni di malattia faremo? La causa più frequente in passato in infanzia e in adolescenza era rappresentata dalle malattie infettive, quindi le bronchiti, le tonsilliti; oggi la causa più frequente fra i 10 e i 24 anni di giorni passati da malati è la depressione maggiore, al terzo posto c'è la schizofrenia, al secondo i traumi da incidenti stradali, al quarto il disturbo bipolare, cioè delle prime quattro cause di giorni passati a letto (perdonatemi la banalizzazione del termine), tre sono malattie psichiatriche, e parliamo non di adulti, di cinquantenni, ma di ragazzi tra i 10 e i 24 anni di età.
Una prima conclusione è quindi che le malattie psichiatriche esistono anche in età evolutiva e purtroppo sono un fenomeno sommerso, di cui non si parla, perché fanno paura. Se volete, possiamo ragionare sul perché fanno paura: se uno ha un figlio psichiatrico pensa di essere un cattivo genitore, Pag. 13 perché siamo ancora vittime e figli di uno psicologismo psicoanalitico anni ’60, per cui se il bambino è autistico, la mamma è frigorifero, se il bambino è depresso, i genitori si sono separati o hanno litigato molto davanti a lui, quindi il trauma.
I genitori vengono da me e mi chiedono qual è stato il trauma, ma il trauma esiste solo in parte, l'enfatizzazione che ha ricevuto non è giustificata dalla letteratura scientifica. Ma perché uno diventa matto (e dico «matto» con grande rispetto, perché amo follemente i miei ragazzi, però è un termine che suscita scalpore)? Come ogni malattia ci sono dei fattori di rischio e di protezione, non c'è un fattore solo che determina un disturbo. Come sapete, probabilmente abbiamo scritta nel DNA la causa della nostra morte (è un modo un po’ romanzato di dirlo, ma in parte è così): abbiamo un rischio per cancro, per infarto o per qualunque altra cosa, legato in parte al nostro corredo genetico.
Per sviluppare però veramente un infarto o un cancro al polmone dobbiamo dargli una mano con dei fattori di rischio che possiamo coltivare con grande attenzione: ad esempio, se fumate 20-30 sigarette al giorno aiutate in modo abbastanza importante; se mangiate da McDonald's tre volte al giorno aiutate abbastanza i vostri indici di rischio genetico e biologico a sviluppare certe malattie. La stessa cosa vale per la malattia mentale, non c'è differenza: qui l'organo che si ammala è il cervello, in altri casi è il pancreas, il fegato, il cuore o i polmoni.
Quali sono questi fattori? Ce lo dice un documento dell'Organizzazione mondiale della salute: ci sono dei fattori di rischio e dei fattori protettivi che riguardano diverse aree (biologica, psicologica e anche sociale). Tra i fattori biologici di rischio maggiore (alcuni li ha ricordati il collega, perché parliamo di cervello malato, e sono sempre quelli) ci sono i fattori genetici: è il primo indice di rischio; se avete un parente di primo grado bipolare o depresso, avete una probabilità altissima di sviluppare un disturbo mentale (bipolarità o depressione maggiore).
Ce ne sono altri, ad esempio la sofferenza perinatale, quindi la nascita precoce, abbondantemente al di sotto delle 37 settimane di gravidanza, ma anche e soprattutto per quanto riguarda la salute mentale il basso peso alla nascita è un indice particolarmente importante di rischio. Ci sono poi dei fattori di rischio che sono legati alla storia della gravidanza, ad esempio la malnutrizione, ma anche l'esposizione e l'assunzione di sostanze durante la gravidanza; quindi, se una donna durante la gravidanza assume alcol o sostanze stupefacenti, psicotrope, aumenta notevolmente il rischio che il proprio figlio abbia un disturbo mentale.
Oggi lo vediamo molto spesso (è ovvio che noi abbiamo un osservatorio particolare, cioè vediamo soltanto quelli che stanno male, non quelli che stanno bene) tra i bambini adottati dall'est Europa, dove c'è frequentemente nella storia della gravidanza una mamma che ha abusato di alcol e troviamo disturbi mentali in tarda infanzia o adolescenza, preadolescenza.
Quali sono i fattori di protezione? Sulla base genetica non posso fare nulla, nessuno si può scegliere mamma e papà, però posso invece agire sugli altri fattori; ad esempio occupandomi della salute della donna durante la gravidanza, che è un modo di fare prevenzione sulla salute mentale nei nascituri, nelle future generazioni. Questo è un dato che io vorrei sottolineare alla vostra attenzione.
Ci sono poi i fattori psicologici, ad esempio i disturbi di apprendimento, perché un bambino dislessico ha il 60 per cento di probabilità di essere un adolescente ansioso o depresso, quindi l'insuccesso scolastico è uno degli elementi.
Il quoziente intellettivo è un'altra caratteristica che protegge, più siamo intelligenti e meno è probabile che ci ammaliamo mentalmente, questo è vero soprattutto per la schizofrenia, un po’ meno per la depressione, ma in generale si può dire così. Ancora, traumi ripetuti e quindi forme di abuso nei confronti del bambino costituiscono un importante fattore di rischio per disturbi mentali in età successive. Tra le forme di abuso e di maltrattamento la Pag. 14forma più importante da sottolineare e da rilevare per la salute mentale non è tanto l'abuso sessuale, paradossalmente, ma il neglect, l'incuria.
Attenzione quindi alla gravidanza, attenzione alle forme legate all'acquisizione dell'intelligenza, noi tutti sappiamo che se il neonato sente Mozart ha una probabilità maggiore di avere un quoziente intellettivo più alto rispetto al fatto che sta in una sala nido in cui non si sente nulla se non rumore di sottofondo (pensate che meraviglia: Mozart aiuta a essere più intelligenti), ma anche tutto ciò che ha a che fare con una genitorialità responsabile è un fattore di protezione. Qui cominciamo a parlare di famiglia, e ne parlo, pur lavorando al Bambin Gesù che è Vaticano, non in modo bacchettone. Voglio dire che quando parliamo di tutela della famiglia, intendiamo che i genitori devono stare con i figli: se abbiamo un sistema economico per cui due genitori sono costretti a lavorare dalle 8 alle 20, con i figli chi ci sta? Non facciamo tutela della salute mentale.
Poi ci sono i fattori sociali, che riguardano ovviamente famiglia, scuola e comunità. In parte sono le cose che ho già anticipato, ad esempio una storia di forte conflitto intrafamiliare è uno dei fattori di rischio, non è l'unica condizione, ma è certamente uno dei fattori di rischio, quindi tutti i supporti alla famiglia anche in termini di servizi sociali sono presìdi che possono fare prevenzione; tutti gli insuccessi scolastici sono fattori di rischio, e quindi è importante offrire opportunità adeguate alle caratteristiche di ciascun bambino per garantirgli l'apprendimento.
Anche la possibilità di vivere in modo integrato in una comunità è un fattore di prevenzione. Van Os, che è un grande teorico della schizofrenia, ci dice che tra i fattori di rischio principali per diventare schizofrenico (quelli che pensano di essere Napoleone) ci sono anche vivere in una grande città – ci si ammala più facilmente a Roma che non in un piccolo paese – e non essere integrati.
Le comunità di immigrati che non si integrano (penso ai sudamericani che a Milano sono stati tempo fa protagonisti di alcuni episodi di cronaca, o alla comunità cinese poco integrata) hanno quindi un fattore di rischio, perché si riducono i fattori di protezione. L'accettazione della diversità è un fattore forte di protezione, perché altrimenti compare subito lo stigma: se vivo in un contesto molto chiuso e sono un po’ bizzarro, sono lo strano della situazione, se invece ho la possibilità di muovermi e adattarmi ad altre situazioni, posso trovare forme di integrazione più ricche.
Non c'è quindi il trauma che determina la malattia psichiatrica, ma c'è un'interazione, come per qualunque malattia. Sui fattori di rischio biologici posso fare poco o niente, perché ovviamente la genetica è quella che è, però su tutti i fattori ambientali posso intervenire fortemente. Quello che è interessante però è che quando diciamo fattori ambientali pensiamo subito, essendo sempre figli vittime dello psicologico, a come mamma mi ha trattato da bambino, se mi ha allattato, se sono stato separato troppo presto; in realtà i fattori di protezione sono soprattutto prenatali e cambiano comunque in relazione all'età.
Abbiamo un diagramma sulla schizofrenia: in epoca prenatale i fattori di rischio (fattore di rischio vuol dire che se andate sull'autostrada a 250 chilometri all'ora, avete una buona probabilità, ma non la certezza di schiantarvi, se andate a 50 all'ora non vuol dire che quindi arriverete sani e salvi a casa, sono fattori di rischio e quindi ragioniamo in termini di probabilità) sono la malnutrizione, quindi tutti quei fattori che possono interferire sulla crescita del feto, come, per esempio, il fumo in gravidanza, l'alcol o anche stress ripetuti sono fattori di rischio importanti; alla nascita la malnutrizione, in particolare l'insufficienza vitaminica soprattutto del complesso D, è un elemento di rischio nei primi mesi, e poi i traumi ripetuti, in particolare l'incuria, nella primissima infanzia, ma anche il quoziente d'intelligenza.
Immaginate quindi il ruolo della scuola e dei nidi, laddove tutto ciò che favorisce la crescita cognitiva del bambino è prevenzione rispetto al disturbo mentale successivo. In adolescenza la cognizione sociale, che è una forma di intelligenza che si Pag. 15sviluppa soprattutto nella relazione con gli altri, quindi il vivere in comunità. Pensate invece al fenomeno dell'isolamento degli adolescenti anche a causa dell'uso di strumenti elettronici che si sono diffusi moltissimo e che aumentano la tendenza all'isolamento.
Il principale fattore di rischio in adolescenza è l'abuso di cannabinoidi, laddove anche qui parliamo di abuso, quindi di uso ripetuto e continuativo ogni giorno per mesi e anni, e soprattutto di cannabinoidi di sintesi non vegetali, perché il cannabinoide di sintesi ha princìpi attivi che sono addirittura fino a 50-60 volte superiori a quello che la mia generazione ha conosciuto felicemente negli anni ’70.
Ora cominciate a capire perché la malattia mentale si va diffondendo: i prematuri vivono di più, li rianimiamo, quando escono dalla sala parto in genere i colleghi non se ne occupano più e se ne rioccupano poi i neuropsichiatri quando diventano grandi; l'investimento sull'intelligenza e sulla creatività (gli stili educativi oggi sono piuttosto mortificanti in questo senso), la possibilità di una famiglia sana e affettuosa, un contesto che valorizza il bambino, la scuola come elemento di conoscenza e di socializzazione, e poi l'uso di sostanze che si è diffuso enormemente: oggi il primo contatto fra un bambino e il cannabinoide è in prima media.
Perché è così pericoloso in adolescenza, perché ci si ammala così tanto di malattie mentali in questa età? Il cervello dell'adolescente ha una forte maturazione, e quello che era il cervello (perdonate l'utilizzo di termini un po’ grossolani) primitivo, presente alla nascita, il cervello sottocorticale che ci consente di apprendere gli schemi motori, il linguaggio su imitazione, si salda con i lobi frontali, che sono quelle strutture che consentono di valutare le conseguenze di un gesto, che sono tipiche di un adulto (conoscendo alcuni adulti viene il dubbio che i lobi frontali maturino sempre in tutti, però in genere è così).
Negli adolescenti, invece, succede che hanno un fisico che consente loro di poter fare qualunque stupidaggine, ma non hanno ancora lobi frontali capaci di aiutarli a capire ciò che è dannoso e pericoloso, e ciò che invece è utile, è come mettere una pistola carica senza sicura in mano a un bambino.
Un esempio della genesi multifattoriale dei disturbi mentali è dato dall'autismo. Ancora c'è questa storia dei vaccini – ovviamente spero che nessuno di voi ci creda altrimenti sono pronto a sostenere un pubblico dibattito – però, per dirvi quanto è importante la genetica, se voi avete un figlio autistico, la probabilità che il secondo figlio sia autistico, se è maschio sale al 26 per cento, se è femmina resta al 10 per cento.
Visti i numeri, l'aumento dei casi e in particolare di forme gravi di disturbo mentale, qual è la situazione del nostro Paese? Dovete pensare che i posti letto dedicati alla psichiatria dell'infanzia e dell'adolescenza in tutta Italia sono 90; ci sono regioni che non hanno posti letto dedicati, regioni che vi aspettereste siano la Calabria o la Campania, ma anche l'Umbria e la Lombardia non hanno posti letto dedicati alla psichiatria dell'infanzia e dell'adolescenza, e l'Emilia-Romagna ne ha 4 in tutta la regione!
Questo vuol dire che, se arriva un adolescente che tenta il suicidio o che ha un esordio psicotico (l'altro giorno ho ricoverato una bambina di 13 anni che si è presa tutto un blister dei farmaci del papà), ma non ho un posto di psichiatria per il bambino e l'adolescente, va in pediatria a fianco al bambino malato di broncopolmonite o – peggio – in psichiatria degli adulti, cioè un servizio che si chiama SPDC, Servizio psichiatrico di diagnosi e cura, e si trova a fianco di una donna schizofrenica di 40 anni che magari fa pipì a letto, urla tutta la notte e fa solo paura.
Questa è la realtà del nostro Paese, che voi siete chiamati ad amministrare: dei 90 posti letto dedicati a psichiatria, 8 sono i miei, io gestisco quasi il 10 per cento dei posti letto in Italia di psichiatria.
Un'ultima battuta sul trattamento. Come si curano queste forme? Tanto amore, magari bastasse, è come dire che se ho il diabete mi curo passando davanti alla pasticceria, ma senza mangiare la pasta: no, Pag. 16serve qualcosa di più. Il collega prima ricordava questo totem che per noi è la medicina basata sull'evidenza, cioè le pratiche verificate su studi controllati efficaci nel curare alcuni disturbi, ci sono anche in psichiatria e io vorrei da parte di tutti uno sforzo a superare la dicotomia farmaco/psicoterapia, perché sembra che questi siano gli unici strumenti: ci sono delle posizioni ideologiche a sostegno dell'uso del farmaco o a sostegno della psicoterapia.
La verità è che, a seconda del disturbo mentale, abbiamo la possibilità di curare con uno o con l'altro presidio o con entrambi, a seconda del tipo di disturbo e della sua gravità. Vi faccio degli esempi. L'anoressia nervosa, malattia terribile, tra le malattie psichiatriche quella a più alta mortalità, colpisce circa l'1 per cento della popolazione (ho una bambina di 12 anni, tedesca, ricoverata da me, che ha una storia di malattia di 4 anni, cioè sta male dall'età di 8 anni e deve stare in ospedale perché pesa 30 chili e ha un indice di massa corporea sotto 12): l'unica terapia che dà una moderata evidenza di efficacia è quella familiare.
Sull'autismo il farmaco non serve a nulla, quello che serve è la terapia mediata dai genitori e i trattamenti comportamentali. Nella depressione, se è lieve, basta la psicoterapia cognitivo-comportamentale, se è grave, cioè con forme di azione suicidaria o dei tentativi di suicidio già espletati, devo dare subito il farmaco associato alla terapia cognitivo-comportamentale. Nei disturbi d'ansia, in genere il farmaco è poco efficace e funziona di più la psicoterapia, ma nei disturbi d'ansia con una forte compromissione del funzionamento globale, ad esempio un bambino che per fobia sociale non esce più di casa e non va più a scuola, il farmaco è indicato.
Nei disturbi del comportamento (quando un padre si sveglia di notte e il figlio sta vicino a lui con il coltello puntato alla gola) se sono gravi il farmaco è indispensabile, non posso lasciare il minore libero, però poi serve un parent training, cioè aiutare i genitori a gestire i disturbi del comportamento del proprio figlio, e una terapia cognitivo-comportamentale individuale.
Questi esempi che vi racconto che vi suscitano scalpore non sono rare eccezioni, provate a investigare nelle famiglie dei vostri amici più cari quanti casi di disturbo psichiatrico ci sono e scoprirete che in realtà quasi in ogni famiglia c'è un caso psichiatrico.
Nei ragazzi con disturbi psicotici e schizofrenici il primo approccio è il farmaco, ma non basta, serve anche una terapia cognitivo-comportamentale, un supporto familiare e anche amici che li accompagnino al muretto, li portino al bar o allo stadio, li aiutino a reintegrarsi e a rivivere.
Semplificare il dibattito sul trattamento in psichiatria tra psicoterapia sì, farmaco no è sbagliato: chi dice che cura tutto con la psicoterapia è un bugiardo o ha interessi diretti, cioè ha uno studio di psicoterapia e dice che il farmaco fa male; chi dice che cura tutto con il farmaco è un bugiardo o comunque un grande ottimista, perché i farmaci da soli aiutano solo in parte alcuni disturbi mentali.
Vi lascio con questi piccoli messaggi da sottolineare. I disturbi mentali sono una realtà sempre maggiore in età evolutiva e aumenteranno sempre di più. L'OMS ci dice che nel 2020 più o meno il 20 per cento degli adolescenti avrà bisogno almeno di un supporto psicologico; l'eziologia è legata fortemente all'interazione genotipo-ambiente, è molto legata al sistema di vita che ci siamo scelti nei Paesi occidentali, ma non solo, però certamente l'ambiente e in particolare ambienti fortemente industrializzati favoriscono.
L'unica cosa che possiamo fare se vogliamo lavorare sulla salute mentale, è rinforzare i fattori di protezione (gravidanza, scuola fin dall'inizio, quindi sviluppo intellettivo, cognizione e famiglia, cioè qualcuno che mi vuole bene). La diagnosi precoce è indispensabile, considerate che oggi tra un esordio schizofrenico e l'inizio della terapia passano ancora due anni in età evolutiva, due anni di malattia.
Ovviamente devono essere interventi mirati sulla base dello sviluppo, non è pensabile che bambini o adolescenti vengano curati da psichiatri per gli adulti, occorre che i servizi territoriali di neuropsichiatria Pag. 17infantile vengano valorizzati, ma, se c'è ancora il blocco del turnover per cui a Roma chiudono ASL e centri di Tutela della salute mentale e riabilitazione dell'età evolutiva (TSMREE), è ovvio che stiamo privatizzando l'assistenza riguardo ai disturbi della salute mentale.
PRESIDENTE. Ringrazio per l'esposizione, ha dato un quadro veramente interessante della problematica. Come sapete, questa Commissione si occupa di effettuare delle indagini conoscitive e può proporre soluzioni alternative all'interno di altre Commissioni che possono incidere realmente sul problema. È interessante scoprire che ci sono solo 90 posti letto e che quindi un bambino in condizioni così gravi si debba ritrovare a lato di persone adulte o in reparti per l'infanzia dove non ci sono patologie di natura psichiatrica e quindi rischia di prendere patologie differenti da quella che già possiede al momento.
Lei diceva che tutto questo inizia già a 10 anni d'età, parlava di genotipo e ambiente, ma, se proponessimo una marcia indietro nella società moderna per cui diventi di nuovo prioritario curare la fase della gravidanza, ma soprattutto il nucleo familiare a ristabilire equilibri che si sono rotti a causa dello stile di vita occidentale, sarebbe possibile a suo parere invertire questo trend?
Se riuscissimo in un'azione di riduzione di questa macchina, dove l'unico obiettivo è quello lavorativo, per cui il senso del nucleo familiare si è proprio perso, e garantire che le istituzioni facciano correttamente il loro lavoro – visto che nella fase di sviluppo cognitiva del bambino iniziale è fondamentale che la scuola sia fortemente preparata – potremmo riuscire ad invertirlo in tempi ragionevoli o il trend è troppo avanzato per essere invertito con politiche diverse da qui a dieci anni? Dobbiamo costruire politiche che non siano solo legate alle elezioni, e quindi arrivino a 4-5 anni, al voto che si deve dare, ma vadano oltre.
STEFANO VICARI, responsabile UO di Neuropsichiatria infantile del Dipartimento di Neuroscienze e Neuroriabilitazione dell'ospedale pediatrico «Bambino Gesù» di Roma. Presidente, che la politica pensi solo ai prossimi cinque anni me lo dice lei, io faccio un altro mestiere, e ognuno ha le proprie responsabilità. Credo che questo sia un trend modificabile perché sono un uomo di speranza, altrimenti non farei questo mestiere; penso che ci possano essere degli obiettivi nell'immediato, brevissimo termine, perché, se il Paese, nelle Istituzioni che lo dirigono, capisce che la situazione psichiatrica e neuropsichiatrica in generale è un'emergenza, questo significa garantire maggiore salute per il futuro e quindi abbattere anche i costi che comporta. Bisogna fare delle scelte immediate, ossia potenziare i servizi territoriali, non pro domo mea, perché io lavoro come il collega in un centro di terzo livello, mentre bisogna fare interventi sul territorio, sulle piccole unità operative, sulle piccole cellule distribuite su tutto il territorio nazionale, potenziandole fortemente.
Le scelte immediate possono essere queste: intanto fronteggiare l'emergenza, poi nel medio-lungo periodo adottare politiche sociali e sanitarie che possano aumentare il livello di salute di una popolazione, perché se ho un'epidemia di HIV la prima cosa che faccio è mettere in sicurezza la popolazione, e poi cerco di individuare le cause e di prevenirla in futuro. Certo, una politica che punta a potenziare la salute mentale vuol dire che investe sulla cultura, sul sapere e sul benessere emotivo dei cittadini.
Questo è certo quello che serve, sono le uniche variabili che possiamo controllare. La malattia mentale è sempre esistita e sempre esisterà; l'ipotesi di Basaglia era bella, ma era un'illusione, cioè che, costruita la società perfetta, la malattia mentale sarebbe scomparsa. La malattia mentale ci appartiene perché fa parte della variabilità della specie umana, in alcuni contesti si adatta meglio, in altri peggio, nelle tribù indiane del Nord America gli schizofrenici erano gli stregoni, qui da noi fanno una vita più dura e lavano i vetri ai semafori, vestiti spesso di cenci.
Credo che gli interventi vadano differenziati in base al loro tempo di applicazione, Pag. 18 però investire sui nidi, investire sugli adolescenti in termini di centri di aggregazione, sullo sport, sulla politica reale che possa favorire una vita all'aria aperta dei ragazzi, questo è certamente lavorare «per».
PRESIDENTE. Nel ringraziare i nostri ospiti, dichiaro conclusa l'audizione.
La seduta termina alle 15.30.
Pag. 19ALLEGATO 1
Documentazione presentata dal dottor Luigi Piccinini




















ALLEGATO 2
Documentazione presentata dal professor Stefano Vicari